Il paracetamolo (o acetaminofene), è uno dei farmaci più diffusi e commercializzati in tutto il globo.
In Italia è noto con il nome commerciale Tachipirina®, Acetamol® o Sanipirina®, ma è disponibile anche come farmaco generico o in associazione ad altri principi attivi per l’utilizzo durante le manifestazioni influenzali (naso chiuso, febbre e dolori alle ossa).
La diffusione del paracetamolo è dovuta alla sua efficacia nell’abbassare la temperatura del corpo in caso di febbre e alla relativa sicurezza durante il suo utilizzo alle dosi raccomandate dai medici, infatti viene somministrato a milioni di persone ogni giorno, compresi bambini ed anziani.
Non tutti sanno che in realtà il paracetamolo, somministrato ad alte dosi, provoca una caratteristica manifestazione tossica a carico di fegato e reni, che può essere addirittura fatale.
Durante gli ultimi 10 anni l’overdose da paracetamolo è stata la principale causa di ospedalizzazione per insufficienza epatica, causata da farmaci, in USA ed in Gran Bretagna.
Circa la metà delle overdosi registrate negli USA sono causate da tentativo di suicidio, ma sono in aumento anche i casi di avvelenamento non intenzionale. Un tempestivo intervento e somministrazione di antidoti può salvare il paziente.
Fino a 4 grammi al giorno la dose di paracetamolo è ritenuta sicura, mentre per la terapia antifebbrile e antidolorifica si somministrano 325-650 mg ogni 4-6 ore. Per terapie prolungate non sono raccomandate dosi superiori a 2,6 grammi al giorno. La tossicità del paracetamolo si manifesta a partire da dosi acute di farmaco superiori ai 10 grammi. Dosi acuta superiori ai 25 grammi di farmaco possono essere mortali.
La sindrome tossica si manifesta dopo circa 24 ore dall’ingestione con malessere, mal di testa, anoressia e vomito.
In caso di intossicazione lieve i sintomi durano circa 10 giorni fino a scomparire.
In caso di intossicazione severa i sintomi sono più gravi e si instaura una tipica sindrome tossica da paracetamolo, il cui andamento può essere diviso in 4 fasi:
– Fase 1: paziente asintomatico o con modesto malessere generale, possono comparire oliguria o nausea (0-24 ore dall’ingestione);
– Fase 2: miglioramento dei sintomi generali, lieve dolenza epatica.
– Fase 3: si manifesta dopo 2-3 giorni dalla somministrazione della dose tossica con repentina insufficienza epatica. Seguono CID (coagulazione intravasale disseminata), in seguito a liberazione di sostanze coagulanti depositate nel fegato; ipoglicemia; acidosi metabolica; aritmie cardiache ed emorragie gastriche. Nel 10% degli intossicati si manifesta anche insufficienza renale (anuria). Nel peggiore dei casi la morte sopraggiunge dopo 3-10 giorni di agonia.
– Fase 4: se il paziente non muore recupera lentamente le funzionalità epatiche, grazie alle capacità rigenerative del fegato. Il danno è visibile anche dopo mesi dall’intossicazione.
Guida all'articolo
Azione del paracetamolo
Il paracetamolo non è considerato un FANS (Farmaco Antinfiammatorio Non Steroideo), poiché non ha alcun effetto antinfiammatorio.
Il paracetamolo agisce interferendo con i pirogeni. I pirogeni sono un insieme eterogeneo di sostanze che provocano nell’organismo un innalzamento della temperatura, agendo, prevalentemente, nel centro di termoregolazione del corpo, localizzato nel talamo. A questa categoria di sostanze appartengono ad esempio i mediatori dell’infiammazione come le citochine rilasciate dai leucociti in caso di infiammazione ed i residui di batteri uccisi dal nostro sistema immunitario.
Il meccanismo alla base del meccanismo antipiretico del paracetamolo non è stato tuttora chiarito completamente, si ipotizza che il farmaco competa con i recettori talamici sensibili alla concentrazione plasmatica di pirogeni, oppure inibendo la formazione di prostaglandine nel sistema nervoso centrale. L’azione antidolorifica del paracetamolo pare invece sia dovuta all’effetto antagonista nei confronti della bradichinina, un mediatore dell’impulso dolorifico, ma anche al blocco dell’isoforma enzimatica COX-3 (cicloossigenasi-3), responsabile della produzione di prostaglandine con effetto iperalgesico; mentre l’aspirina, i salicilati e tutti gli altri FANS bloccano selettivamente le isoforme enzimatiche COX-1 e COX-2, responsabili della produzione di prostaglandine ad azione proinfiammatoria.
Meccanismo di tossicità del paracetamolo
Il paracetamolo, avendo un meccanismo d’azione diverso dai FANS, non provoca effetti collaterali a carico della mucosa dello stomaco e del duodeno tipici e comuni come gastriti od ulcere. Questi disturbi sono infatti correlati all’inibizione dell’enzima COX-1, enzima costitutivo, responsabile della produzione di prostaglandine utili per la protezione della parete gastrica. Tuttavia una overdose da paracetamolo può essere molto pericolosa per la vita del paziente.
Il meccanismo di tossicità è interessante e coinvolge il metabolismo dei farmaci, un processo fisiologico che ha lo scopo di trasformare le sostanze estranee in sottoprodotti di più facile eliminazione renale; proprio la trasformazione metabolica del paracetamolo è la causa di tossicità e verrà brevemente spiegata.
Il paracetamolo subisce un rapido metabolismo di primo passaggio quando viene assunto per via orale, raggiungendo già dopo 2 ore dall’ingestione il fegato. All’interno del fegato il paracetamolo subisce delle reazioni di congiunzione, attraverso le quali si lega a molecole ingombranti e molto solubili in acqua, con lo scopo di facilitarne il trasporto nel sangue e l’espulsione attraverso i reni. Le due principali reazioni di congiunzioni sono:
– solfatazione (52% della quota di farmaco assunto);
– glucuronazione (42% della quota di farmaco assunto).
Circa il 2% del paracetamolo viene escreto con le urine immutato. Infine il restante 4% viene biotrasformato degli enzimi del citocromo P450. I citocromi sono un insieme di enzimi inducibili presenti maggiormente nel fegato, reni e polmoni, che inattivano sostanze tossiche o estranee che entrano in contatto con l’organismo attraverso reazioni di ossidazione.
Accidentalmente, in alcuni casi, le trasformazioni chimiche provocate dai citocromi del fegato attivano molecole in origine innocue per l’organismo, in sostanze tossiche!
È proprio il caso del paracetamolo, infatti nel fegato l’ossidazione del farmaco crea un composto estremamente instabile: l’N-acetil iminochinone. Normalmente questo prodotto viene detossificato da un ulteriore reazione metabolica attraverso la coniugazione con il glutatione, uno scavenger (letteralmente spazzino) di radicali libri ed altre sostanze tossiche. I processi di detossificazione dei farmaci creano un enorme dispendio energetico ed il depauperamento delle scorte di sostanze antiossidanti come il glutatione, che dovrà essere rigenerato a sua volta attraverso ulteriori e complesse reazioni biochimiche; ma la tossicità del paracetamolo prosegue poiché in caso di ingestione di ingenti dosi di paracetamolo, le scorte epatiche di glutatione vengono esaurite prima che possa esserne prodotto di nuovo, per cui il composto N-acetil iminochinone andrà in cerca di altre sostanze a cui legarsi, trovandole nelle proteine presenti all’interno degli epatociti, le cellule del fegato. Il legame irreversibile tra N-acetil iminochinone e proteine produce morte cellulare e necrosi epatica.
Gli alcolisti ed i fumatori hanno un sistema di citocromi più sviluppato rispetto alla media, dovuto alla cronica esposizione del fegato e dell’organismo a sostanze estranee che devono essere quotidianamente smaltite, come etanolo, nicotina e residui di combustione del tabacco. Per cui questa via di metabolizzazione del paracetamolo è più sviluppata rispetto alle prime due di coniugazione, al contrario non inducibili.
Gli enzimi inducibili sono enzimi che vengono prodotti in quantità sempre maggiori in seguito a croniche esposizioni di sostanze tossiche. In definitiva alcolisti e tabagisti manifestano sintomi di tossicità da paracetamolo a somministrazioni acute inferiori rispetto ai non fumatori e a chi utilizza modiche quantità di alcol.
L’antidoto in caso di sindrome tossica da paracetamolo è l’N-acetil cisteina: somministrata per endovena fornisce al sottoprodotto tossico N-acetil iminochinone i gruppi sulfidrilici necessari per ripristinare la propria stabilità chimica senza intaccare le proteine del fegato quando viene depauperato il glutatione.
Storia del paracetamolo
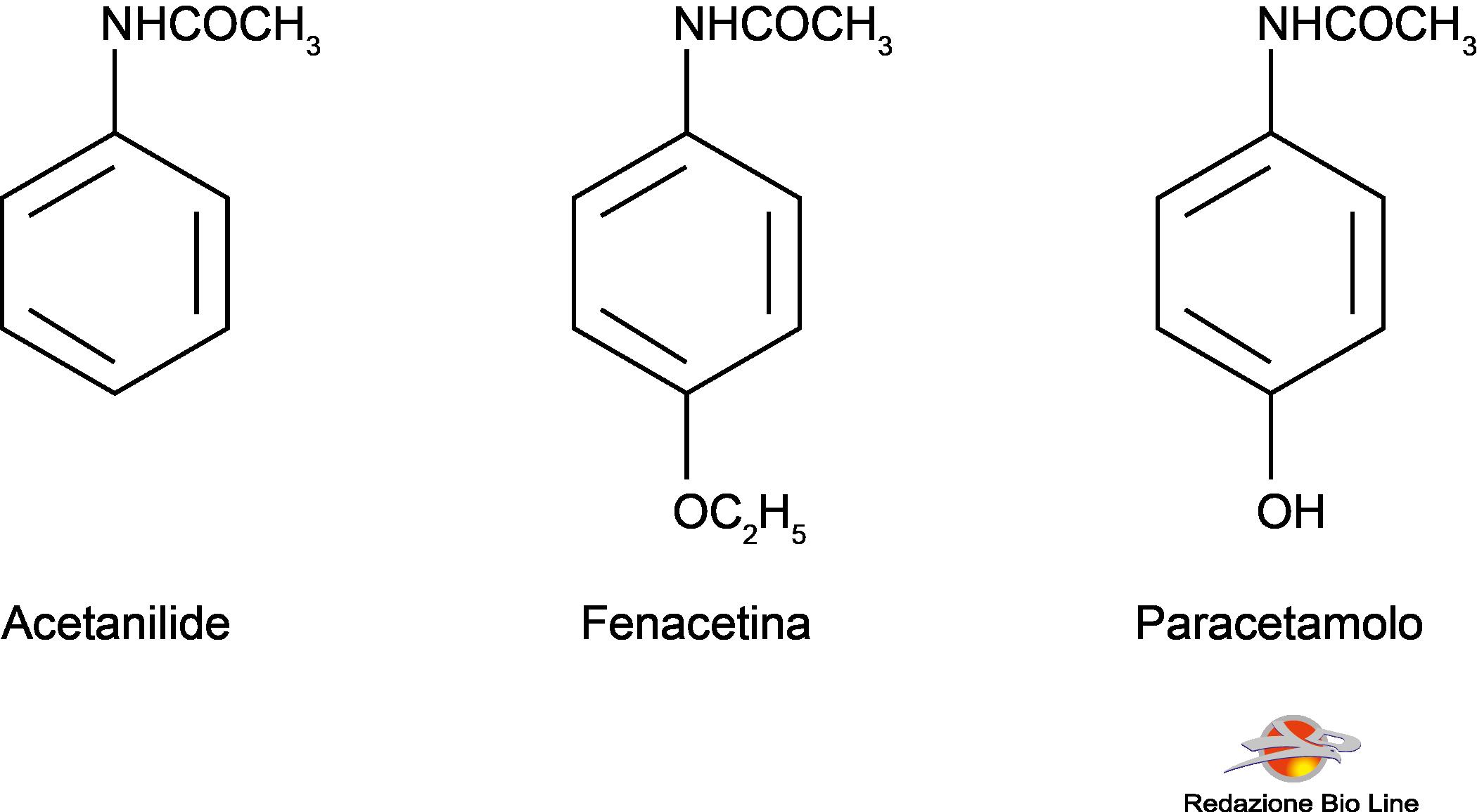
Nel 1886 fu introdotta in terapia come analgesico-antipiretico l’acetanilide, nota con il nome di antifebbrina; ci si rese poi conto che essa era troppo tossica e che causava metemoglobinemia ed ittero, specialmente a dosi elevate. L’anno successivo entrò in commercio la fenacetina, che fu impiegata per molti anni. Anch’essa è stata ritirata dal commercio perché sospettata di causare nefrotossicità. La fenacetina rispetto al paracetamolo presenta durata d’azione più prolungata, in quanto viene metabolizzata dall’organismo e trasformata proprio in paracetamolo.
Il paracetamolo fu introdotto nel 1893, ma fu trascurato per oltre 50 anni, fino a quando non fu riconosciuto essere il metabolita sia dell’acetanilide che della fenacetina. Ora è l’unico rimasto dei farmaci del suo gruppo.
La febbre
La febbre è un aumento della temperatura prodotto da un’alterazione del centro termoregolatorio localizzato nell’encefalo, in particolare nell’ipotalamo anteriore, dovuta alla presenza di sostanze chimiche dette pirogeni, che possono essere di diversa natura:
– esogena (batteri, virus e tossine);
– endogena (interleuchine, interferone ed altri mediatori dell’infiammazione).
La temperatura corporea normale viene mantenuta dai meccanismi termoregolatori del nostro corpo attorno ai 36,5 ± 0,7°C; una temperatura corporea oltre i 41°C (ad esempio in caso di colpo di calore o ipertermia maligna), provoca denaturazione degli enzimi, alterazione delle membrane cellulari ed interruzione delle funzioni dei mitocondri, l’esito è letale.
La febbre è un meccanismo di difesa attivato dal nostro corpo in seguito ad infezione da parte di microbi nocivi; infatti un aumento di temperatura crea un ambiente sfavorevole alla replicazione di batteri e virus, che possono essere così eliminati più agevolmente dal nostro sistema immunitario; inoltre l’aumento della temperatura induce il nostro corpo a produrre interferone ed altre sostanze utili per combattere i virus.
Tuttavia la febbre provoca un forte senso di malessere e disagio, mal di testa e nausea, e siamo fortemente indotti ad assumere farmaci antipiretici per ridurre la temperatura corporea, ma così facendo provochiamo un calo della temperatura, favorendo la replicazione dei microbi che infestano il nostro corpo; per questo è consigliabile assumere farmaci antipiretici quando la temperatura supera i 38-38,5°C.